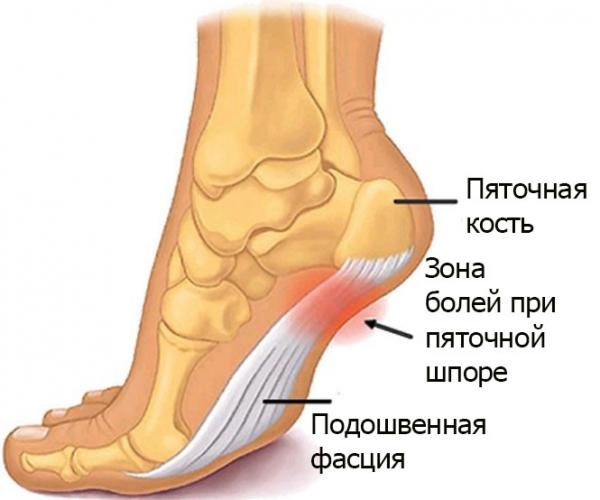
Пяточная шпора – это разрастание в районе подошвенной поверхности бугра пяточной кости. Это заболевание широкое распространено - его доля среди общей массы патологических состояний опорно-двигательного аппарата составляет 10%. Развитие данного заболевания возможно в любом возрасте, у любого человека при наличии предрасполагающих факторов, хотя чаще всего шпоры диагностируют у женщин старше 40 лет.
Во время ходьбы весь вес человека приходится на подошвенную фасцию, которая поддерживает поперечный и продольный свод стопы. В норме она позволяет амортизировать походку и правильно распределяет нагрузку. Но при чрезмерной (а особенно повторяющейся) нагрузке в местах прикрепления к пяточной кости начинает развиваться локальное асептическое воспаление, а затем и дегенеративно-дистрофические процессы – замещение здоровой эластичной соединительной ткани патологической грубоволокнистой и появлением костных разрастаний (энтезофитов, или собственно «шпор»).
Причины развития заболевания:
• Избыточная масса тела
• Чрезмерные физические нагрузки во время занятий спортом.
• Травмы стопы: переломы костей, ушибы мягких тканей, повреждение связочного аппарата и пр.
• Болезни, сопровождающиеся нарушениями кровообращения, изменениями метаболических процессов, например, сахарный диабет, подагра.
• Ношение неудобной обуви, отсутствие амортизирующих стелек в ней, тонкая и жесткая подошва. Ношение обуви на высоком каблуке.
• Продольное плоскостопие - распределение нагрузки на стопу происходит неравномерно, фасция страдает от избыточного натяжения. Пяточная шпора формируется у 90% людей с данной патологией.
• Болезни соединительной ткани (болезнь Бехтерева, ревматоидный полиартрит) способны провоцировать развитие пяточной шпоры.
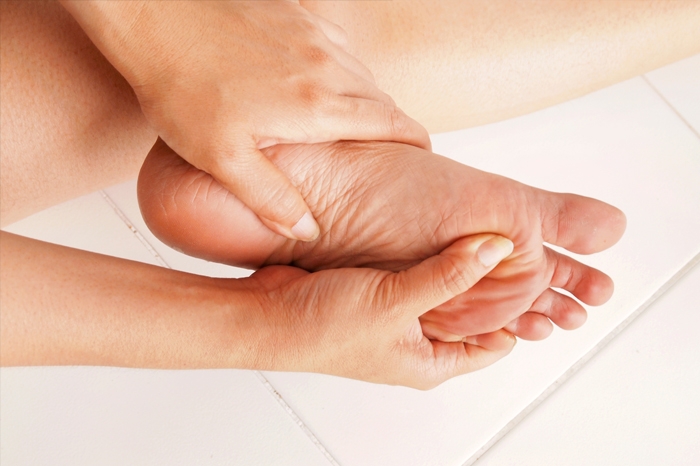
Клиническая картина
Боль острого, жгучего характера, различной интенсивности, возникающая (или усиливающаяся) во время ходьбы, бега, прыжков или даже при малейшей опоре на пятку. Интенсивность боли не зависит от размеров «шипа». Так, пациенты с небольшими плоскими шпорами могут страдать от более выраженных болей, чем люди с крупными разрастаниями. Характерно усиление болей после ночного отдыха - за время сна микроразрывы фасции срослись с укорочением, при движениях вновь возникает микроразрыв, чем и обусловлено усиление болевого синдрома. На протяжении дня фасция растягивается, болезненные ощущения немного уменьшаются, но к вечеру снова усиливаются из-за нагрузок и образования новых микроскопических повреждений.
Повторяющаяся изо дня в день травматизация подошвенной фасции приводит к рубцовым изменениям, а также отложениям солей кальция в месте прикрепления к кости, что приводит к образованию костных разрастаний.
Стараясь разгрузить задние отделы стопы у человека изменяется походка. Внешних патологических изменений в области пятки не отмечается. Редко можно обнаружить слабовыраженный отек пяточной области и омозолелость.
Диагностика
• клиническое обследование пациента (боль при надавливании, ограничение подвижности стопы, боль при ходьбе)
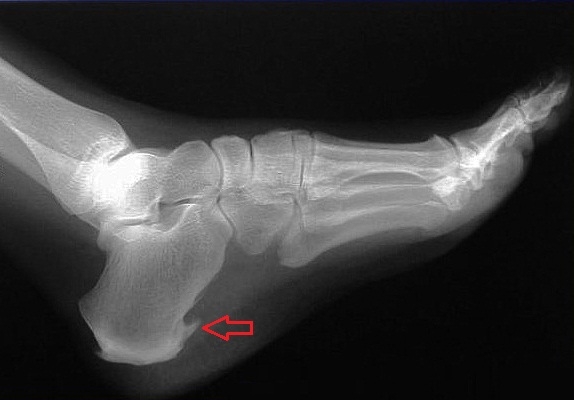
• рентгенография стопы – позволяет «увидеть» болезненное образование (остеофит или энтезофит) – вытянутый в сторону пальцев клиновидный крючок, оценить его размеры и состояние окружающих его мягких тканей. Также рекомендуется выполнять рентгенографию стоя, под нагрузкой – это позволяет оценить степень плоскостопия и выявить возможные деформации костей стопы)
• Компьютерная томография, магнитно-резонансная томография хоть и обладают более высоким разрешением визуализации, но не имеют какого-либо решающего значения в диагностике, а следовательно, и лечения данного заболевания.
• Ультразвуковое исследование при пяточной шпоре имеет наименьшую диагностическую ценность, так как очень ограниченно визуализирует костный компонент данного заболевания.
Лечение
Так как основной причинный фактор – перенапряжение подошвенной фасции, то следует ограничить нагрузку на стопы (приостановить занятия спортом, нормализовать повышенную массу тела, уменьшить время ходьбы и стояния). Разгрузка больной конечности и ликвидация чрезмерного давления на пятку должны предшествовать любому лечебному мероприятию.
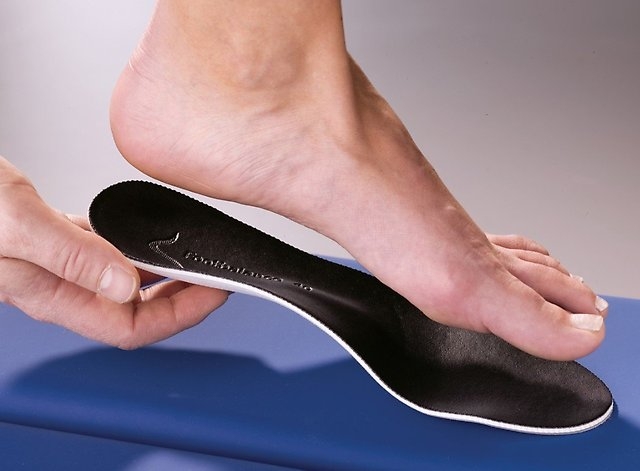
Ношение стелек с супинаторами также помогают равномерно распределять нагрузку на своды стопы и соответственно создавать благоприятные условия для выздоровления.
Массаж стоп и хождение босиком по теплому песку также вносит свой вклад в комплекс лечения этого заболевания.
Медикаментозное лечение включает применение нестероидных противовоспалительных средств, а также локальные инъекции с глюкокортикоидами (гормональными препаратами). Применение последних хоть и уменьшает болевой синдром, но при частом (более 3 инъекций) применении вызывает дегенеративные изменения, которые усугубляют течение заболевания. Также инъекции с глюкокортикоидами опасны при нарушении правил асептики развитием тяжелых инфекционных заболеваний – гнойных абсцессов, флегмон и даже остеомиелита.

Физиотерапевтическое лечение имеет наибольшее значение в лечении пыточных шпор. Возможно применять практически все виды физического воздействия на патологический процесс.
Наиболее эффективными считаются:
1. лазеротерапия – вызывает улучшение кровообращение, ускоряет метаболические процессы, усиливает репарацию (восстановление) поврежденных структур;
2. ударно-волновая терапия – позволяет «раздробить» костные разрастания, ускоряет метаболические процессы;
3. ультразвуковое лечение, фонофорез с противовоспалительными средствами – применение ультразвуковых волн для проведения лекарственного средства к месту воспаления;
Также в комплексе лечения хоть и с меньшей эффективностью, но возможно применять и другие методы физиотерапии – электролечение (амплипульс, дарсонваль), магнитотерапия, вакуум-терапия и т.д.
Также существуют такие методики лечения как тейпирование и применение ночных ортезов.
Тейпирование – методика наложения на подошвенную поверхность стопы специальной ленты-пластыря, позволяющая фиксировать плантарную фасцию в удлиненном состоянии.

Ночные ортезы - это специальные ортопедические пособия, фиксирующие ногу под прямым углом для расслабления подошвенной фасции и создания благоприятных условий для сращения микроразрывов последней.

Если консервативные методы не помогают избавиться от проблемы, то необходимо прибегать к хирургическому лечению. В ходе операции в районе шпоры выполняется разрез кожи и подкожной клетчатки. Далее вдоль волокон пересекается плантарная фасция и выполняется удаление остеофита. Следует отметить, хирургическое вмешательство показано крайне редко.



